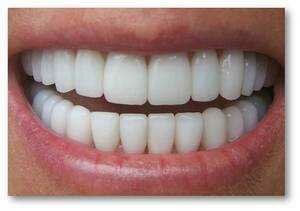
Белые пятна в полости рта у ребенка
У ребёнка во рту белый налет: почему появляются пятна и что делать Внимательная мама знает, что если она видит у ребёнка во рту белый налёт, стоит обратиться к врачу. Ведь нередко это может быть призн...
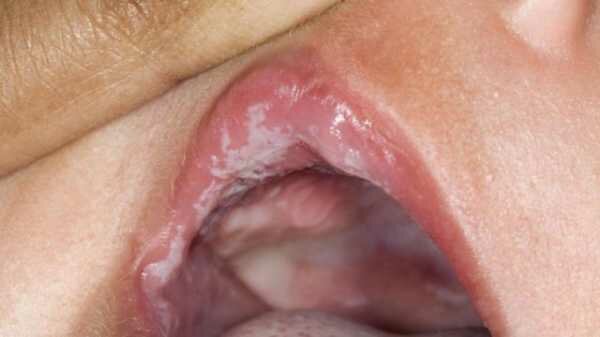
Инфекционные заболевания слизистой оболочки полости рта
Глава 4. Инфекционные заболевания слизистой оболочки полости рта 83 Опоясывающий герпес Вирусу опоясывающего герпеса свойственна нейродермотроп-ность. В типичных случаях заболевание проявляется вез...
Переносной ирригатор полости рта
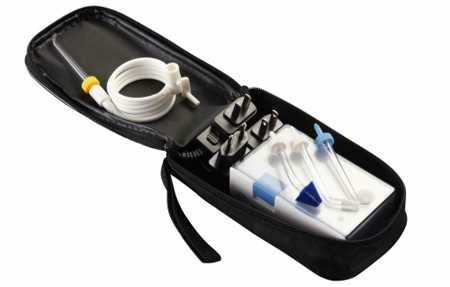
Какой ирригатор лучше – портативный или стационарный? - Ирригатор.ру Ирригаторы хорошо знакомы всем, кто заботится о своем здоровье. Они прекрасно подходят как для профилактики, так и для лечения разл...
Мирамистин для полости рта
Мирамистин полоскание рта После экстракции зуба на его месте образуется лунка, которая обнажает костную ткань. Это место потенциально опасно для проникновения инфекции, поэтому нуждается в обязательн...
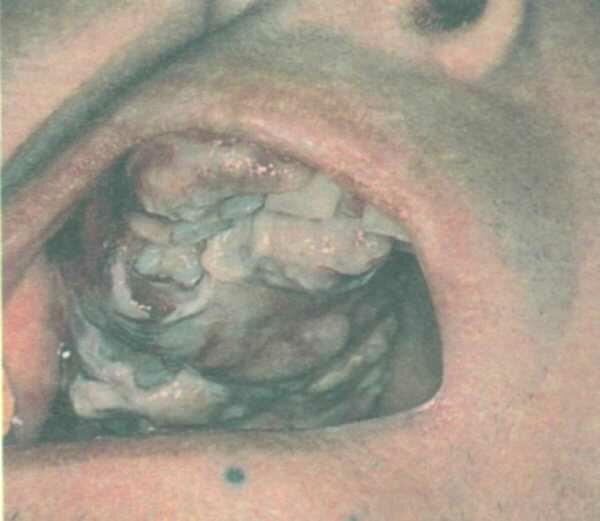
Лечение кандидоза в полости рта у женщин

Кандидоз ротовой полостиКандидоз полости рта – это заболевание, которое провоцирует вредоносный грибок Candida. Эти дрожжеподобные организмы могут встречаться на коже, в кишечнике, в области влагалища...
Флегмона дна полости рта
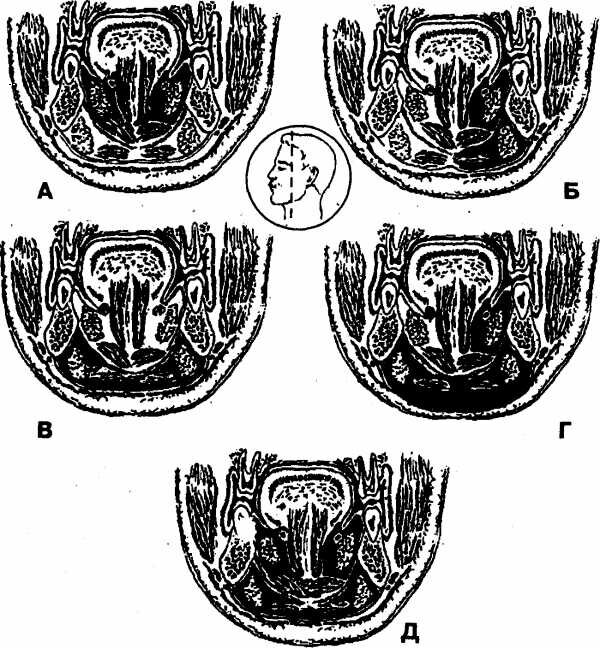
Флегмона дна полости рта А Б В Г Д Е Ж З И К Л М Н О П Р С Т У Ф Х Ц Ч Ш Щ Э Ю Я Флегмона дна полости рта - распространенный гнойно-воспалительный процесс, захватывающий два и более клетчаточных прост...
Киста слизистой оболочки полости рта
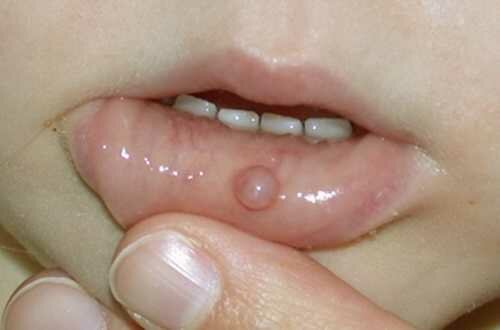
Слизистая киста на губе – симптомы, причины, лечение, фото Слизистая киста, также известная как мукоцеле, является обычным явлением, которое встречается преимущественно на нижней губе. В основном пора...
Рекомендации после профессиональной гигиены полости рта

4. Рекомендации после профессиональной гигиены полости рта Роль профилактики С помощью доступных профилактических мероприятий мы поможем Вам избежать развития кариеса зубов и заболеваний десен. Все,...
Грибок полости рта

Грибок во рту: как избавиться в домашних условияхНа языке появились белый налет, припухлость и отечность? Или вы заметили на внутренней стороне щек небольшие язвочки белого цвета, что доставляют боль...